There continues to be unmet needs in the treatment of patients with major depressive disorder (MDD), with many patients reporting sub-optimal health outcomes, including poor quality of life and overall functioning, despite treatment with antidepressants.1–3 Providing the best care possible could require a more granular view of the condition. By identifying and targeting specific dimensions in MDD, this may lead to improved patient-reported outcomes that could result in their full functional recovery.4 At a symposium held at the 36th annual European College of Neuropsychopharmacology (ECNP) Congress in Barcelona, an expert panel chaired by Professor Roger McIntyre (University of Toronto, Canada) discussed the topic. Dr Stavroula Bargiota (Aristotle University of Thessaloniki, Greece), Professor Andrea Fagiolini (University of Siena, Italy) and Dr Nina Schweinfurth-Keck (University Psychiatric Clinics, Basel, Switzerland) delved into the clinical significance of anhedonia in depression, the distinction between anhedonia and emotional blunting, and the association between trauma and anhedonia in MDD.4
많은 환자가 항우울제 치료에도 불구하고 건강 관련 삶의 질과 전반적 기능에 있어 여전히 미진한 치료 결과를 보고하는 등 주요우울장애(MDD) 환자 치료에 대한 미충족 수요는 여전히 존재합니다.1–3 가능한 최고의 진료를 제공하려면 MDD를 보다 자세히 살펴보아야 합니다. MDD의 특징을 식별하고 표적하면, 환자가 보고하는 치료 결과가 향상될 수 있고 완전한 기능 회복까지 이어질 수 있습니다.4 바르셀로나에서 열린 제36차 ECNP 연례 학술대회의 심포지움에서 로저 맥킨타이어(Roger McIntyre) 교수(캐나다 토론토 대학교)가 사회를 본 전문가 패널에서 이 주제를 논의했습니다. 스타브로울라 바르지오타(Stavroula Bargiota) 박사(그리스 테살로니키 아리스토텔레스 대학교), 안드레아 파기올리니(Andrea Fagiolini) 교수(이탈리아 시에나 대학교), 니나 슈바인푸르트-케크(Nina Schweinfurth-Keck) 박사(스위스 바젤 대학교 정신과 클리닉)는 우울증에서 무쾌감증의 임상적 중요성, 무쾌감증과 감정 둔화의 구분, MDD에서 외상과 무쾌감증 사이의 연관성을 심도 있게 논의했습니다.4
Major depressive disorder (MDD), also known as clinical depression, is a debilitating mental health condition characterized by symptoms spanning across emotional, cognitive and physical domains. These include persistent depressed or low mood, loss of pleasure, fatigue, impaired cognitive function, and disturbed sleep or appetite.5
주요우울장애(MDD)는 임상 우울증이라고도 알려져 있으며, 정서, 인지, 신체 영역에 걸친 증상을 보이며 정신 건강이 쇠약해지는 질환입니다. 그리고 지속적 우울감이나 기분 저하, 쾌감 상실, 피로, 인지기능 장애, 수면 장애나 식욕 저하 등의 증상도 나타납니다.5
What are the challenges of anhedonia in major depressive disorder (MDD)?
주요우울장애(MDD)에서 무쾌감증 문제
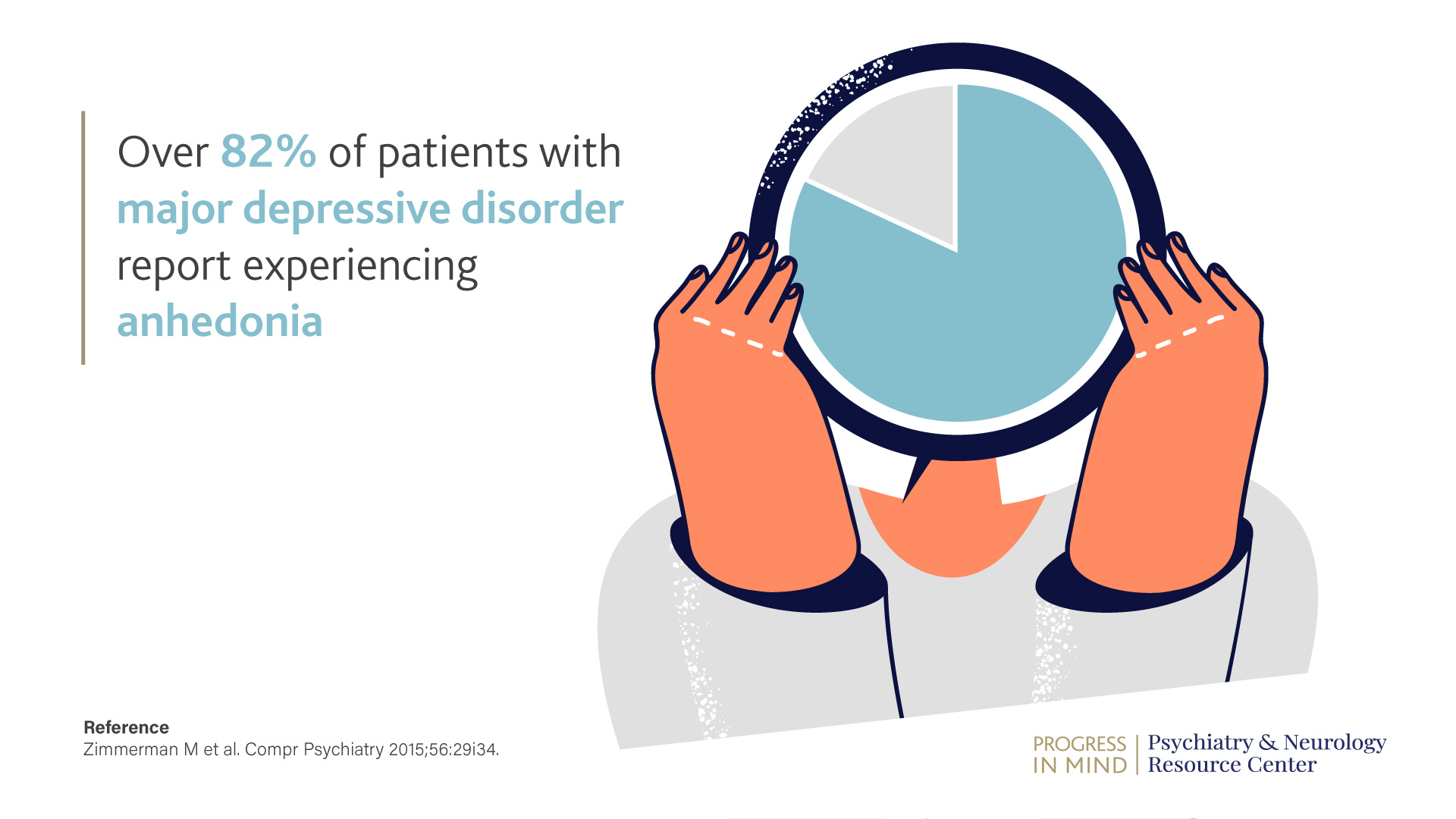
Anhedonia is a core symptom of MDD and refers to markedly diminished interest or pleasure in response to stimuli that were previously perceived as rewarding.6 It has been implicated in disturbances to central dopaminergic reward circuit pathways, which are involved with hedonic drive, motivation, cognition and perception.7 Clinical studies have found that over 82% of patients with MDD reported experiencing anhedonia.8
무쾌감증은 MDD의 핵심 증상이며, 예전에는 보상으로 인식되었던 자극에 대해 반응하여 나타나는 흥미 또는 쾌감이 현저하게 감소하는 것을 말합니다.6 무쾌감증은 쾌락, 동기, 인지, 지각과 관련된 중추 도파민 보상 회로 경로의 장애와 관련이 있습니다.7 임상시험 결과, MDD 환자 중 82% 이상이 무쾌감증을 경험한다고 보고합니다.8
Anhedonia increases the burden of MDD and has been shown to result in diminished quality of life (QoL), overall functioning and treatment response for patients with MDD.9-11 It is a strong predictor of impaired psychosocial functioning, persisting despite patients achieving symptomatic response to antidepressant treatment.11 Specifically, it is associated with:12
- Social withdrawal
- Social impairment
- Reactivity of mood
- Brooding about past events
- Diurnal mood variations
무쾌감증은 MDD의 부담을 증가시키고, MDD 환자의 삶의 질(QoL)과 전반적 기능 및 치료 반응을 저하시키는 것으로 나타났습니다.9-11 그리고 무쾌감증은 환자가 항우울제 치료로 증상이 완화되었음에도 심리사회적 기능 장애가 지속되는 강력한 예측 인자입니다.11 구체적으로 다음과 연관이 있습니다.12
- 사회적 위축
- 사회적 기능 저하
- 기분 반응성
- 과거 사건에 대한 집착
- 일중 기분 변화
Moreover, the mental health effect of anhedonia can have a negative knock-on impact on a patient’s physical health. It may diminish their motivation to engage in physical activities and exercise, leading to a reduction in both the frequency and duration of moderate physical activity.13
또한 무쾌감증이 정신 건강에 미치는 영향은 환자의 신체 건강에도 부정적 연쇄 반응을 일으킬 수 있습니다. 무쾌감증은 신체 활동과 운동 욕구를 줄여, 중간 강도의 신체 활동 빈도와 지속 시간 모두 감소될 수 있습니다.13
While anhedonia has been shown to increase the risk of suicidality,14 predict poor treatment outcomes with antidepressant therapies,10 and negatively predict time to remission with selective serotonin reuptake inhibitor (SSRI) treatment,15 studies have highlighted a disparity between patient-reported and physician-assessed anhedonia and its impact on their functioning and QoL, indicating that physicians may be underestimating the prevalence and severity of anhedonia in their patients with MDD.9 Evidently, anhedonia is not only a potential marker of the severity of MDD but could also represent an important treatment target in the wider treatment of MDD.
무쾌감증은 자살 위험을 높이고,14 항우울제 치료 예후가 좋지 않을 것으로 예상되며,10 선택적 세로토닌 재흡수 억제제(SSRI) 치료에서 관해까지 걸리는 시간도 늦어질 것으로 예측되지만,15 일부 연구에서는 환자가 보고하는 무쾌감증과 의사가 평가하는 무쾌감증 사이에 차이가 있으며 이러한 차이가 환자의 기능 및 삶의 질에 미치는 영향을 강조하였고, 이는 의사가 MDD 환자의 무쾌감증 유병률과 중증도를 과소평가하고 있을 수 있다는 점을 시사합니다.9 분명 무쾌감증은 MDD의 중증도를 나타내는 잠재적 표지자일 뿐 아니라 MDD의 보다 광범위한 치료에서 중요한 치료 표적이 될 수 있습니다.
Anhedonia is not only a potential marker of the severity of MDD but could also represent an important treatment target in the wider treatment of MDD
무쾌감증은 MDD의 중증도를 나타내는 잠재적 표지자일 뿐 아니라 MDD의 보다 광범위한 치료에서 중요한 치료 표적이 될 수 있습니다.
Some pharmacological treatments have been associated with improvements in anhedonia. In a systematic review evaluating the effects of pharmacological treatments on measures of anhedonia among adults with MDD, using data from 17 eligible studies, it concluded that monoaminergic antidepressants, glutamatergic agents, psychedelics, and stimulants have been associated, in varying degrees, with improvements in anhedonia.16
일부 약리학적 치료제는 무쾌감증 개선과 관련이 있었습니다. 17개 연구의 데이터를 사용하여 성인 MDD 환자의 무쾌감증 측정치에 대한 약리학적 치료제의 효과를 평가한 체계적 문헌고찰에 따르면, 모노아민성 항우울제, 글루타메이트성 약제, 환각제, 각성제가 각기 정도는 다르지만 무쾌감증을 개선시키는 것으로 나타났습니다.16
Anhedonia and emotional blunting: distinctions and implications for antidepressant treatment
무쾌감증과 정서적 둔마: 항우울제 치료제의 구분 및 시사점
Emotional blunting, the inability to feel positive or negative emotions, detachment, or reduced emotional responsiveness, is common in people with depression, with nearly half of patients with MMD experiencing it.9-17 Patients with anhedonia can also experience emotional blunting, however with emotional blunting both positive and negative emotions are reduced to external stimuli.9
감정 둔화, 긍정적 또는 부정적 감정을 느끼지 못함, 무심함 또는 정서적 반응성 감소는 우울증 환자에서 흔하게 나타나며, MDD 환자 중 거의 절반이 이러한 증상을 경험합니다.9-17 무쾌감증 환자도 감정 둔화를 경험할 수 있지만, 감정 둔화가 있을 경우 외부 자극에 대한 긍정적 그리고 부정적 감정이 모두 감소합니다.9
Nearly half of patients with MDD experience emotional blunting17
MDD 환자 중 거의 절반이 정서적 둔마를 경험합니다.17
Patients with MDD and emotional blunting report significant impairment in functioning, with negative effects impacting their work, home and social lives, and their overall QoL.9 Furthermore, emotional blunting is the strongest predictor of poor patient functioning and, similar to anhedonia, seems to be underestimated by physicians, with patients reporting higher severity and impact on functioning and QoL than their physicians.9
MDD 및 감정 둔화를 겪는 환자는 직장, 가정, 사회 생활 및 전반적인 삶의 질에 부정적인 영향을 경험했으며 유의한 기능 저하가 있는 것으로 보고합니다.9 또한, 감정 둔화는 환자의 기능 저하에 대한 가장 강력한 예측 인자이고, 무쾌감증과 비슷하게 의사들이 과소평가하는 것으로 보이며, 환자는 그 중증도와 기능 및 삶의 질에 미치는 영향을 의사보다 높게 보고합니다.9
Almost half of patients with MDD considered antidepressants to be a cause of emotional blunting and almost 40% had considered stopping or had stopped taking them because of emotional side effects.9
MDD 환자 중 거의 절반이 항우울제가 감정 둔화의 원인이라고 생각했으며, 거의 40%는 정서적 부작용으로 인해 항우울제 복용을 중단했거나 중단을 고려했습니다.9
Exploring the role of trauma in anhedonia in MDD
MDD 환자의 무쾌감증에 외상이 미치는 영향 탐구
A history of trauma has been shown to be a risk factor for depression in adulthood and is associated with greater illness complexity. Overall, 62.5% of patients with MDD reported at least two traumatic events compared to 28.4% of control individuals. Patients with MDD and a history of trauma are at a greater risk of:18-20
- Early onset
- Relapse
- Suicidality
- Chronicity
외상 병력은 성인기 우울증의 위험 인자로 나타났으며 질병의 복합성 증가와도 연관이 있습니다. 전반적으로 MDD 환자의 62.5%가 2건 이상의 외상 경험을 보고한 반면 대조군은 28.4%만이 외상 경험을 보고했습니다. MDD와 외상 병력이 있는 환자는 다음의 위험이 더 높습니다.18-20
- 초기 발병
- 재발
- 자살 경향성
- 만성화
A history of trauma has been shown to be a risk factor for depression in adulthood and is associated with greater illness complexity
외상 병력은 성인기 우울증의 위험 인자로 나타났으며 질병의 복합성 증가와도 연관이 있습니다.
Physicians may underestimate the prevalence of trauma in patients with MDD, with significantly more patients than HCPs considering trauma to be a reason for their depression and the severity of their depression.9 Emotional blunting and functional impairment are significantly greater in patients with MDD with a history of trauma than in those without, and childhood trauma is associated with elevated anhedonia due to altered core reward circuitry.9,21
의사들은 우울증 환자의 외상 유병률을 과소평가할 수 있는데, 의료진보다 유의하게 많은 환자가 외상을 우울증과 우울증 중증도의 원인이라고 간주합니다.9 감정 둔화와 기능 장애는 외상 병력이 없는 환자보다 외상 병력이 있는 MDD 환자에서 유의하게 많으며, 아동기 외상은 뇌의 핵심 보상 회로 변화에 따른 무쾌감증 상승과 연관이 있습니다.9,21
Anhedonia also seems to be intimately linked with post-traumatic stress symptoms. Anhedonia was shown to increase significantly after military deployment, and higher pre-deployment anhedonia was associated with greater post-traumatic stress disorder re-experiencing symptoms post-deployment.22 In addition, a separate study of US Army and Marine veterans found that anhedonia was a significant predictor of later impairment in psychosocial functioning.23
무쾌감증은 외상 후 스트레스 증상과 밀접한 연관이 있는 것으로도 보입니다. 무쾌감증은 군대 배치 후 유의하게 증가하는 것으로 나타났으며, 배치 전 무쾌감증이 높을수록 배치 후 외상 후 스트레스 장애 증상을 재경험하는 경우가 더 많았습니다.22 또한 미국 육군 및 해병대 재향군인을 대상으로 한 별도의 연구에서는 무쾌감증이 향후 심리사회적 기능 장애의 유의한 예측 인자인 것으로 나타났습니다.23
Despite being a clinically important subpopulation, there have been few studies on the efficacy of pharmacological treatments in patients with a history of trauma. One such study demonstrated that on receiving antidepressant therapy, patients with MDD were 1.6 times less likely to achieve response or remission if they had been exposed to abuse at the age of 4–7 years.18
임상적으로 중요한 부분 모집단임에도 외상 병력이 있는 환자를 대상으로 한 약리학적 치료제의 효능에 대한 연구는 거의 없습니다. 그 중 한 연구에서는 4~7세 때 학대를 경험한 적이 있는 MDD 환자의 경우 항우울제 요법으로 치료받은 후 반응 또는 관해에 도달할 확률이 1.6배 낮은 것으로 나타났습니다.18
There seems to be an ongoing paradigm shift into building a more complex picture of MDD, not as a discrete condition, but as a collection of afflictions. A better understanding of these specific dimensions, and development of treatments aimed at them may help improve patient-reported outcomes.4
MDD를 하나의 질환이 아닌 여러 질환이 모인 복합적인 것으로 파악하려는 패러다임의 전환이 있는 것으로 보입니다. 이러한 측면을 더 잘 이해하고 이를 표적으로 한 치료제를 개발하면 환자가 보고하는 치료 결과도 향상될 수 있습니다.4
Educational financial support for this Satellite Symposium was provided by H. Lundbeck A/S.
본 위성 심포지엄에 대한 교육 재정 지원은 H. 룬드벡 A/S에서 제공 받았습니다.
Our correspondent’s highlights from the symposium are meant as a fair representation of the scientific content presented. The views and opinions expressed on this page do not necessarily reflect those of Lundbeck.




